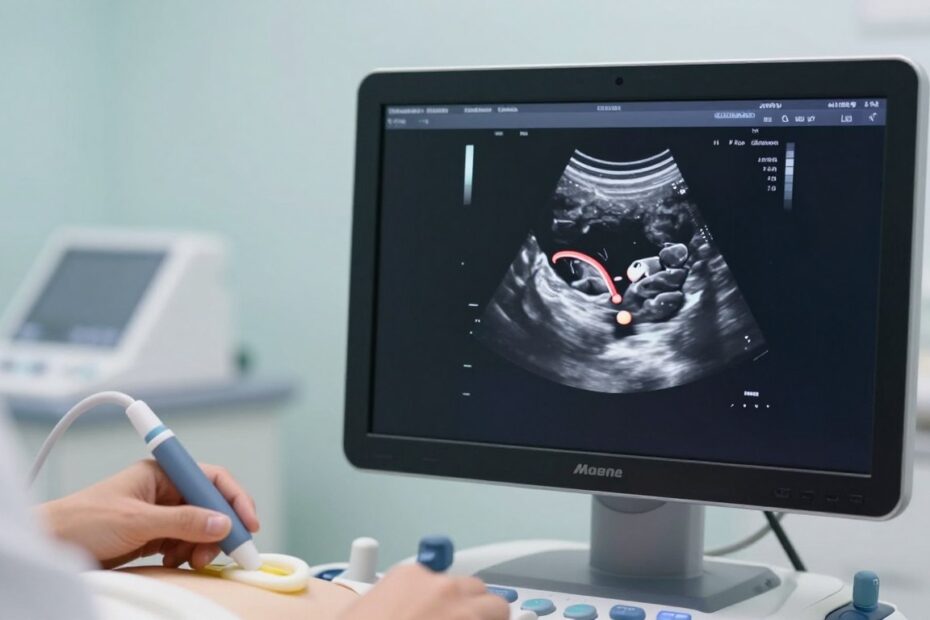
Czy jeden dodatni test i brak pęcherzyka w macicy zawsze oznacza zagrożenie?
To pytanie często wywołuje strach u pacjentek, ale szybka diagnostyka może zmniejszyć ryzyko poważnych komplikacji. W Polsce ektopowe ciąże stanowią około 1–2% wszystkich przypadków, a największym niebezpieczeństwem jest krwotok wewnętrzny.
W tym wstępie zdefiniujemy, czym jest ciąża ektopowa i dlaczego termin „Ciąża pozamaciczna USG” budzi pilne skojarzenia po pozytywnym teście.
Wyjaśnimy też, jakie objawy alarmowe wymagają natychmiastowej reakcji. Nawet niewielkie plamienie lub narastający, jednostronny ból brzucha mogą skłonić do pilnego badania.
Opowiemy, co lekarz ocenia podczas przezpochwowego badania i jak łączy obraz z wynikami krwi, by ograniczyć ryzyko pęknięcia jajowodu i zapewnić bezpieczeństwo kobiety.
Kluczowe wnioski
- Wczesna diagnostyka zmniejsza ryzyko ciężkiego krwotoku.
- Nawet subtelne objawy wymagają oceny specjalisty.
- Brak pęcherzyka w jamie macicy nie musi być jednoznaczny, ale wymaga obserwacji.
- USG przezpochwowe oraz badania krwi działają razem jako algorytm decyzyjny.
- Celem jest szybkie rozpoznanie i ochrona przed pęknięciem jajowodu.
Objawy ciąży pozamacicznej, których nie wolno bagatelizować
Nagłe krwawienie i jednostronny ból podbrzusza to sygnały, których nie wolno lekceważyć. Najczęstsze objawy ciąży pozamacicznej to ból podbrzusza, plamienie lub krwawienie oraz zatrzymanie miesiączki.
Triada (krwawienie, ból podbrzusza, zatrzymanie miesiączki) występuje u około 45% kobiet, zwykle między 6. a 10. tygodniem.
Około 9% przypadków może przebiegać bezobjawowo, więc brak silnych dolegliwości nie gwarantuje bezpieczeństwa. Objawy często mylone są z nietypową miesiączką, infekcją dróg moczowych lub problemami jelitowymi.
Czerwone flagi: narastające osłabienie, zawroty głowy, omdlenia, zimne poty, bladość i nasilający się ból — to sygnały możliwego krwawienia do jamy brzusznej i ryzyka pęknięcia jajowodu.
- Do pilnej konsultacji dziś: obfite krwawienie, omdlenia, silny jednostronny ból.
- Do obserwacji i szybkiej oceny: lekkie plamienie, nieregularność miesiączki, łagodny ból brzucha.
| Objaw | Co sugeruje | Poziom pilności |
|---|---|---|
| Ból jednostronny | Może wskazywać na umiejscowienie poza jamą macicy | Wysoki |
| Plamienie/krwawienie | Wymaga oceny, by wykluczyć wewnętrzne krwawienie | Średni–Wysoki |
| Bladość, zawroty | Objawy wstrząsu hipowolemicznego przy masywnym krwawieniu | Natychmiastowy |
Różnicowanie obejmuje zapalenie wyrostka, ZUM i poronienie, dlatego lekarz pyta o wiele szczegółów i zleca badania, aby ustalić właściwy stan i zapobiec pęknięciom.
Ciąża pozamaciczna USG – kiedy wykonać badanie i co może być widoczne
W praktyce najczęściej sens ma badanie między 4. a 6. tygodniem. W tym okienku pęcherzyk ciążowy w jamie macicy zwykle staje się widoczny.
Jeśli test jest dodatni, a pęcherzyka nie ma, lekarz rozważy obserwację i kontrolę stężenia beta-hCG. Brak pęcherzyka nie zawsze oznacza od razu ciążę ektopową — może to być bardzo wczesny etap.
W obrazie przydatków można zobaczyć nieprawidłową strukturę w jajowodzie lub ognisko poza macicą. Obecność płynu w zatoce Douglasa zwiększa podejrzenie wewnętrznego krwawienia i podnosi pilność postępowania.
Ograniczenia badania: jakość sprzętu i doświadczenie wykonującego wpływają na wynik. Mięśniaki, anatomia macicy i otyłość utrudniają obrazowanie.
- Co zapytać po badaniu: czy w jamie macicy widziano pęcherzyk, czy opis sugeruje PUL, kiedy powtórka.
- Jak się przygotować: zabierz wynik testu, daty krwawień i opis objawów.
Dodatni test ciążowy, a USG nic nie pokazuje: ciąża o nieznanym umiejscowieniu i beta-hCG krok po kroku
PUL to sytuacja, gdy wynik testu jest dodatni, a w obrazie nie widać ani ciąży wewnątrzmacicznej, ani poza nią. To nie jest ostateczne rozpoznanie — to etap obserwacji.
Zalecany algorytm dla stabilnej pacjentki:
- Oznaczyć ilościowo beta-HCG z krwi natychmiast.
- Powtórzyć badanie krwi po 48 godzinach, by ocenić trend poziomu.
- Wykonać kolejne badanie obrazowe po osiągnięciu progu widoczności lub przy nieprawidłowym wzroście.
Próg widoczności pęcherzyka często przyjmuje się około 2000 IU/l, ale badania pokazują 99% wykrywalność przy 3510 IU/l. Nie traktujmy tych wartości zero-jedynkowo.
| Działanie | Kryterium | Decyzja |
|---|---|---|
| Pierwsze oznaczenie beta-HCG | Dowolny poziom | Powtórka po 48 godzin |
| Trend hCG + szybki wzrost (>53%/48 h) | Może odpowiadać prawidłowej ciąży | Obserwacja i kontrola |
| Stabilny, spadający lub bardzo wolny wzrost (<20%/dobę) | Wskazuje na nieprawidłowość | Dalsza diagnostyka, rozważenie procedur różnicujących |
Bezpieczeństwo: przy nasileniu bólu, omdleniu lub spadku ciśnienia plan obserwacji zamienia się w pilne postępowanie.
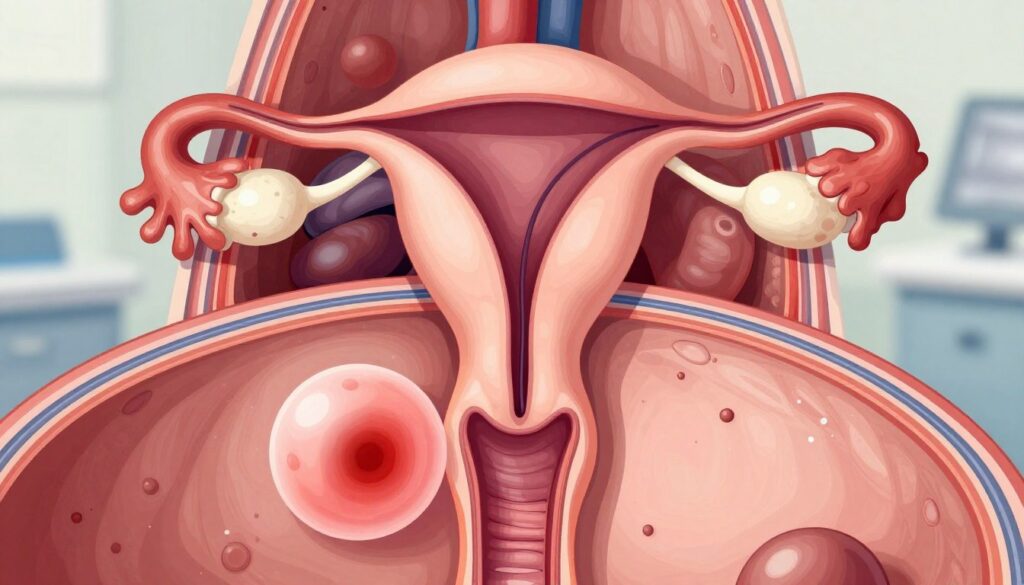
Dlaczego dochodzi do ciąży pozamacicznej: przyczyny i czynniki ryzyka po stronie jajowodów
Mechanizm: zarodek zwykle przesuwa się w kierunku jamy macicy dzięki perystaltyce i pracy rzęsek w jajowodach. Gdy transport jest zaburzony, implantacja może nastąpić w obrębie jajowodu.
Główne przyczyny i czynniki ryzyka to zmiany, które utrudniają przepływ lub uszkadzają błonę śluzową przewodu.
- Stany zapalne w obrębie miednicy (PID), często po zakażeniach jak chlamydia czy rzeżączka — najważniejszy czynnik.
- Blizny i zrosty po operacjach oraz po zabiegach ginekologicznych.
- Endometrioza, wady wrodzone jajowodów i wcześniejsza ciąża ektopowa.
- Palenie tytoniu oraz niektóre metody antykoncepcji (np. IUD) zwiększają ryzyko.
Najczęstsze umiejscowienie to bańka jajowodu (ok. 80%), następnie cieśń (12%) i strzępki (5%). Lokalizacja wpływa na prawdopodobieństwo pęknięcia i obraz kliniczny.
Profilaktyka dla kobiet: szybkie leczenie infekcji, bezpieczne kontakty seksualne i kontrola u ginekologa po operacjach lub stanach zapalnych mogą zmniejszyć ryzyko wystąpienia ciążę pozamaciczną.
Co robić po podejrzeniu lub rozpoznaniu: leczenie, obserwacja i bezpieczny powrót do zdrowia
Po podejrzeniu lub potwierdzeniu ważne jest szybkie, skoordynowane działanie. Najpierw skontaktuj się z lekarzem lub izbą przyjęć. Ocena stanu ogólnego, ból i krwawienie są priorytetem; nie warto „czekać aż przejdzie”.
Strategie leczenia obejmują podejście operacyjne (najczęściej laparoskopia), farmakologiczne (metotreksat) oraz wyczekujące w wybranych przypadkach. Wybór zależy od stanu pacjentki, obrazu w jamie i trendu β‑hCG.
Po zabiegu lub po metotreksacie konieczne są kontrole: monitoring β‑hCG raz w tygodniu do ujemnego, obserwacja objawów i wsparcie psychiczne. Rekonwalescencja może trwać kilka tygodni; w razie nasilonego bólu lub krwawienia wróć pilnie do lekarza.
Plan powrotu do zdrowia: kontrola wyników, stopniowy powrót do aktywności i rozmowa z ginekologiem przed kolejną próbą zajścia w ciążę.

Radiologia fascynuje mnie tym, jak wiele potrafi pokazać i jak bardzo wspiera trafną diagnostykę. Lubię porządkować tematykę badań obrazowych i tłumaczyć, jak się do nich przygotować oraz czego się spodziewać. Cenię precyzję, spokój i jasne informacje, bo w zdrowiu nie ma miejsca na domysły. Zwracam uwagę na to, że dobrze postawione pytanie i właściwe badanie potrafią oszczędzić wiele stresu.